Chị Minh Thảo (33 tuổi Thuận An, Bình Dương) mang song thai tự nhiên ở lần sinh nở thứ 3. Người mẹ khỏe mạnh, theo dõi thai ở phòng khám gần nhà, thai kỳ thuận lợi. Đến tuần thai thứ 20, bác sĩ thông báo một bào thai chết lưu và có hiện tượng rỉ ối.
Chị đến một bệnh viện tại Thành phố Hồ Chí Minh kiểm tra, được yêu cầu nhập viện ngay do chỉ số bạch cầu vượt 22.000/ml (bình thường ở mức là 4.000-10.000/ml).
Sau một tuần điều trị, bác sĩ tư vấn nên chấm dứt thai kỳ vì tình trạng nhiễm trùng có thể tiến triển nặng, tình huống xấu nhất mẹ có thể tử vong. Nhưng nếu chấm dứt thai kỳ ở tuần thai 21, thai nhi còn lại chưa phát triển đầy đủ các cơ quan, có nguy cơ cao tử vong.
Tìm kiếm niềm hy vọng cuối cùng, sản phụ tìm đến Bệnh viện Đa khoa Tâm Anh với nguyện vọng kéo dài thai kỳ để cứu bào thai còn lại trong bụng. Tại đây, bác sĩ cho người mẹ kiểm tra siêu âm song thai 2 nhau, 2 ối tách biệt, một thai phát triển bình thường ở tuần thứ 22, bào thai thứ hai đã chết.
Theo các nghiên cứu, tỷ lệ tử vong song thai được báo cáo chiếm từ 2,5-6% so với 0,3-0,6% ở phụ nữ mang đơn thai. Một nghiên cứu khác của Enbon, tỷ lệ song thai với 1 thai chết dao động từ 0,5-6,8%.
Bác sĩ chuyên khoa II Nguyễn Bá Mỹ Nhi, Giám đốc Trung tâm Sản Phụ khoa, Bệnh viện Đa khoa Tâm Anh Thành phố Hồ Chí Minh cho biết, hiện tượng mất một thai nhi trong một thai kỳ song sinh có nguy cơ cao cho thai còn lại, đặc biệt đối với thai kỳ chung một bánh nhau.
"May mắn cho chị Thảo là hai thai nhi có hai bánh nhau tách biệt nên nguy cơ cho thai còn lại thấp hơn, dù vậy vì hiện tượng rỉ ối khiến nguy cơ nhiễm trùng mẹ và thai nhi còn lại tăng lên với khả năng cần chấm dứt thai kỳ sớm và biến chứng nặng nề cho mẹ", bác sĩ Mỹ Nhi cho hay.
Trước nguyện vọng quá lớn của thai phụ và gia đình, bác sĩ Mỹ Nhi cùng các bác sĩ của trung tâm sản phụ khoa thận trọng hội chẩn và cân nhắc các lợi ích và nguy cơ của thai kỳ, tham khảo các phương thức điều trị trên thế giới để có hướng can thiệp tối ưu cho thai phụ.
Ở tuần 22, cổ tử cung mẹ vẫn đóng, sức khỏe ổn định, các bác sĩ kỳ vọng có thể giữ được thai đến 26 tuần thì khả năng nuôi sống bé trên 80%.
Tuy nhiên, kéo dài thai kỳ song thai, trong đó có một thai lưu ở tam cá nguyệt thứ 2 gây căng thẳng tâm lý đối với cha mẹ và bác sĩ sản khoa. Thai phụ đối diện nguy cơ: sinh non, tiền sản giật. Thai còn lại hạn chế tăng trưởng trong tử cung, biến chứng não, tử vong cả mẹ và con.
Sau khi cân nhắc, các chuyên gia Trung tâm Sản Phụ khoa quyết định đồng hành cùng thai phụ, sử dụng các phương tiện hiện đại nhất trong chẩn đoán tiền sản để theo dõi thai kỳ.
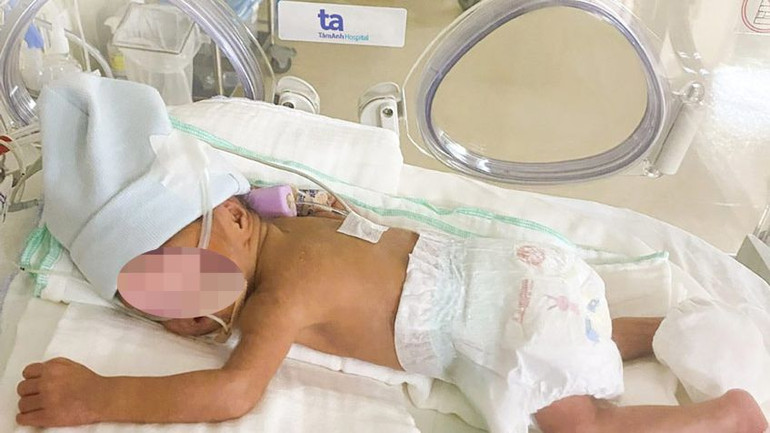 |
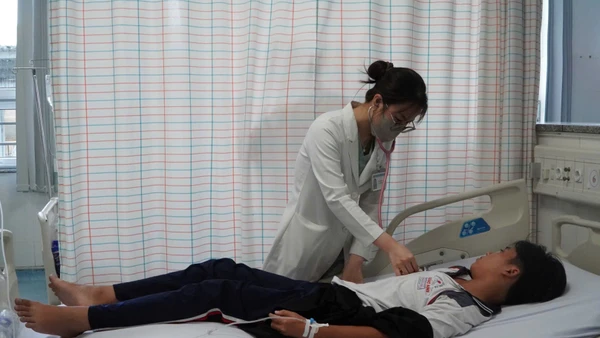
| Trẻ chào đời nặng 1,1kg, được chăm sóc đặc biệt tại Trung tâm Sơ sinh. |
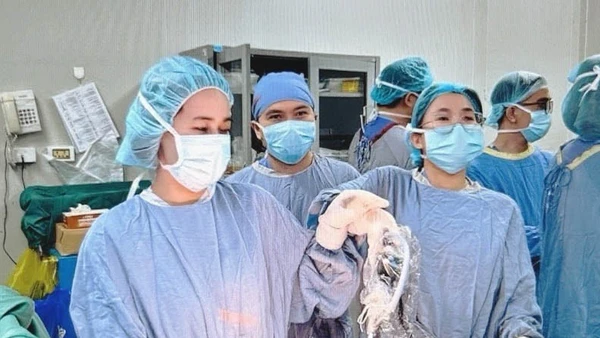
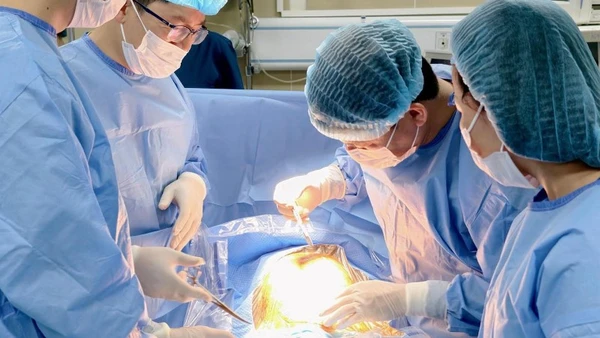
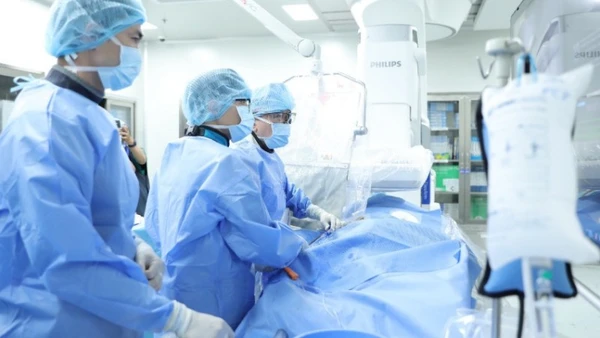
Đến tuần thai thứ 28, chỉ số bạch cầu trong máu thai phụ tăng cao, phải nhập viện truyền kháng sinh. Ê-kíp tiếp tục hội chẩn, đánh giá thai kỳ khó kéo dài. Bác sĩ tiến hành tiêm mũi trưởng thành phổi, dự phòng nguy cơ sinh non. Bác sĩ Mỹ Nhi chỉ đạo khẩn, phối hợp nhanh chóng giữa Trung tâm Sản Phụ khoa, Trung tâm Sơ sinh và khoa Phẫu thuật-Gây mê hồi sức để mổ sinh khẩn cấp khi thai 28 tuần 3 ngày vì trước đó người mẹ có vết mổ cũ 2 lần.
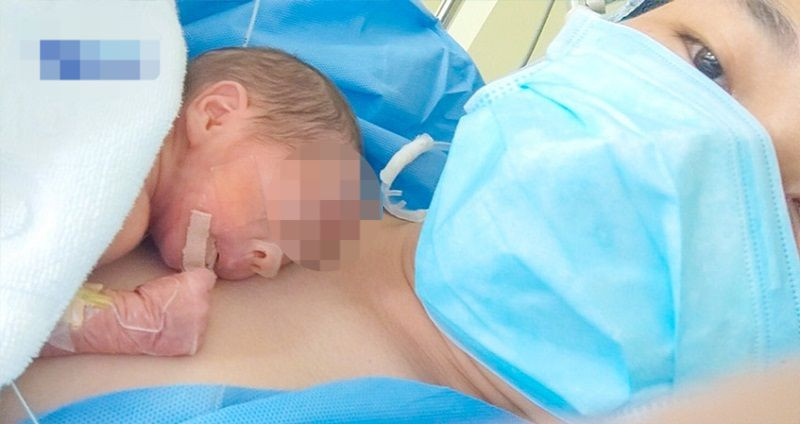
Bé trai chào đời ngày 22/4, nặng 1,1kg, chăm sóc đặc biệt ngay tại phòng mổ, sau đó được chuyển đến khu Hồi sức sơ sinh. Sau sinh, người mẹ phải tiêm kháng sinh kéo dài 10 ngày điều trị nhiễm trùng.
Theo các báo cáo y khoa, khoảng thời gian trung bình được báo cáo việc giữa thai chết và thai sinh đôi còn lại trong tử cung là 5 tuần. Tại Bệnh viện Đa khoa Tâm Anh, quá trình mang thai chị Thảo diễn ra thành công, kéo dài thai kỳ hơn 8 tuần, là một trong những trường hợp giữ thai lâu nhất tại Việt Nam.
Sau khi em bé chào đời, các bác sĩ sơ sinh tiếp tục hành trình cứu sống bé, bảo đảm dinh dưỡng, cải thiện cân nặng, điều trị bệnh lý.
Tiến sĩ, bác sĩ Đỗ Hữu Thiều Chương, Phó giám đốc Trung tâm Sơ sinh cho biết trong song thai, khi tim một thai ngừng đập, thai nhi còn lại đối diện nhiều nguy cơ biến chứng và thậm chí tử vong. Theo y văn, nguy cơ tử vong và bệnh tật của thai còn lại trong song thai cùng bánh nhau cao hơn gấp 3-4 lần so với song thai hai bánh nhau.
Cái chết của một thai nhi có thể dẫn đến rối loạn huyết động cấp tính và thiếu máu cục bộ đa cơ quan của thai còn lại. Các cơ chế khác như thuyên tắc xuyên màng đệm (màng nuôi) từ người song sinh đã mất, bất thường về đông máu đã được nêu ra trong y văn.
Ngoài ra, một loạt các bất thường về cấu trúc và chức năng của hệ thần kinh, hoại tử vỏ thận gây suy thận, dị dạng đường tiêu hoá, mất chi,… cũng đã được báo cáo ở trẻ sống sót trong song sinh có một thai mất.
Dưới sự chăm sóc tích cực của Trung tâm Sơ sinh, bé trai khỏe mạnh, lớn lên từng ngày. Tuy nhiên, sau một tháng chào đời, bé được ấp kangaroo với mẹ lại xuất hiện các cơn ngưng thở, tím tái. Bé được kiểm tra, tầm soát, đo điện não đồ liên tục 24/24.
Sau gần 80 ngày nuôi dưỡng tại Trung tâm Sơ sinh, con trai chị Minh Thảo (33 tuổi Thuận An, Bình Dương) tăng cân tốt, nặng 3,4kg, bú giỏi, chuẩn bị xuất viện.
Bác sĩ Mỹ Nhi khuyến cáo, mang song thai, đa thai đang là một thách thức lớn cho lĩnh vực chăm sóc tiền sản. Thai phụ mang đa thai mất con có thể do truyền máu song thai, suy nhau thai, nhau bong non, tiền sản giật, dây rốn chèn ép hoặc thắt nút, bất thường bẩm sinh hoặc chấn thương bụng.











![[Video] Có nên áp dụng phương pháp giảm cân cấp tốc 16:8?](https://cdn.nhandan.vn/images/aefb60fa2e0040d9e6860d421bf1805017dfc746e5d5ac832f13d36cc1171a4ecba5d0261d7fe7f04bbfde1baa2617b7d3fc18f6d2c5efe05039d688b53228cfb795a71ae5137ac8f9678832a60ff055/avatar-of-video-1111887-1106.png.webp)

![[Video] Nên đánh pickleball bao nhiêu giờ trong một ngày?](https://cdn.nhandan.vn/images/aefb60fa2e0040d9e6860d421bf1805017dfc746e5d5ac832f13d36cc1171a4ecba5d0261d7fe7f04bbfde1baa2617b7a9dd2b3624732e191d103020e1a60f146704875b4d9cc9cc031de3bce508f12c/avatar-of-video-1111882-4961.png.webp)